生殖補助医療(体外受精、顕微授精)
生殖補助医療[体外受精・顕微授精]
体外受精とは
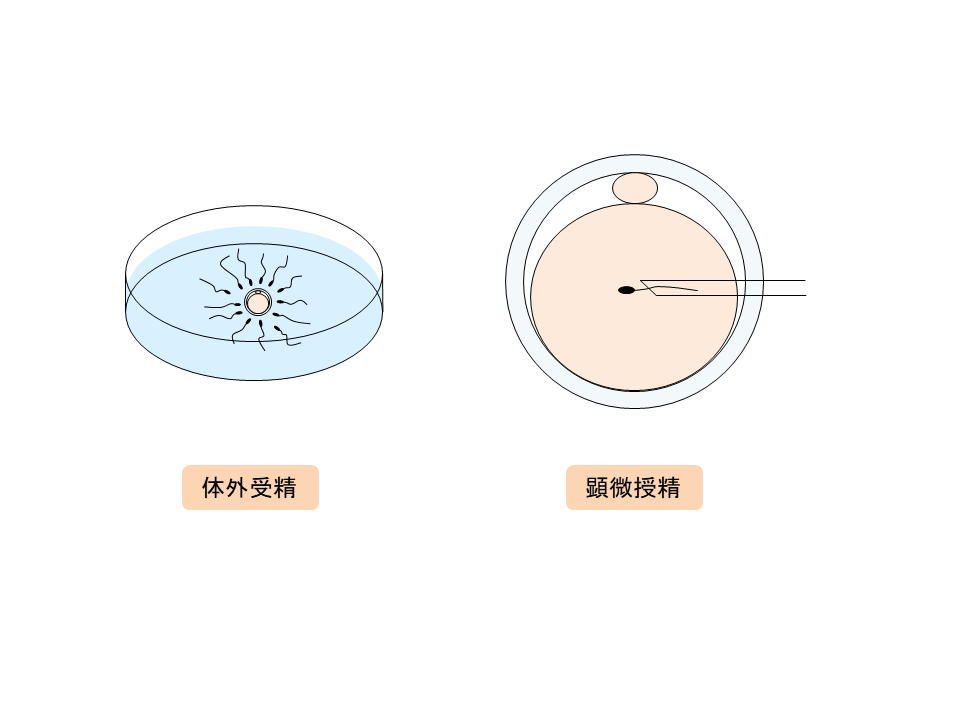
体外受精とは、排卵近くまで発育した卵子を体外に取り出し(採卵)、卵子と精子を培養液の中で出会わせること(媒精)によって受精させ、分割した卵を子宮に戻す(胚移植)不妊治療のことです。卵子の入った培養液中に精子をふりかけて自然に受精させるため、ふりかけ法とも呼ばれています。ピックアップ障害や卵管閉塞など、何らかの理由で卵子と精子が出会えない方や、一般不妊治療で妊娠しない方の治療法です。
顕微授精とは
精子の数が少ない、運動率が悪い、といった方は通常の体外受精では受精しない場合が多く、また精液所見は正常でも体外受精では受精しないカップルが存在します。
そこで顕微鏡と特別な装置を使い、一個の形態が正常で活発な精子を針のように細くしたガラス管に吸い込んでおき、卵細胞の中に直接ガラス管の針を刺して一個の精子を卵細胞内に注入する方法を用います。これが「顕微授精(ICSI)」です。
体外受精/顕微授精のメリット
- ・一度に多くの卵子を採取して受精させ、複数胚の中から良好胚を選んで移植することで妊娠への近道となる
- ・余剰胚がある場合凍結しておくことで次回以降の移植に利用できる(採卵を省略できる)
- ・移植胚の個数をコントロールすることで多胎を防ぐことができる
- ・体外で卵子や胚の成長を観察することで一般不妊治療ではわからなかった卵子の質、精子の受精能力、着床の問題などが明らかになる
体外受精/顕微授精の流れ
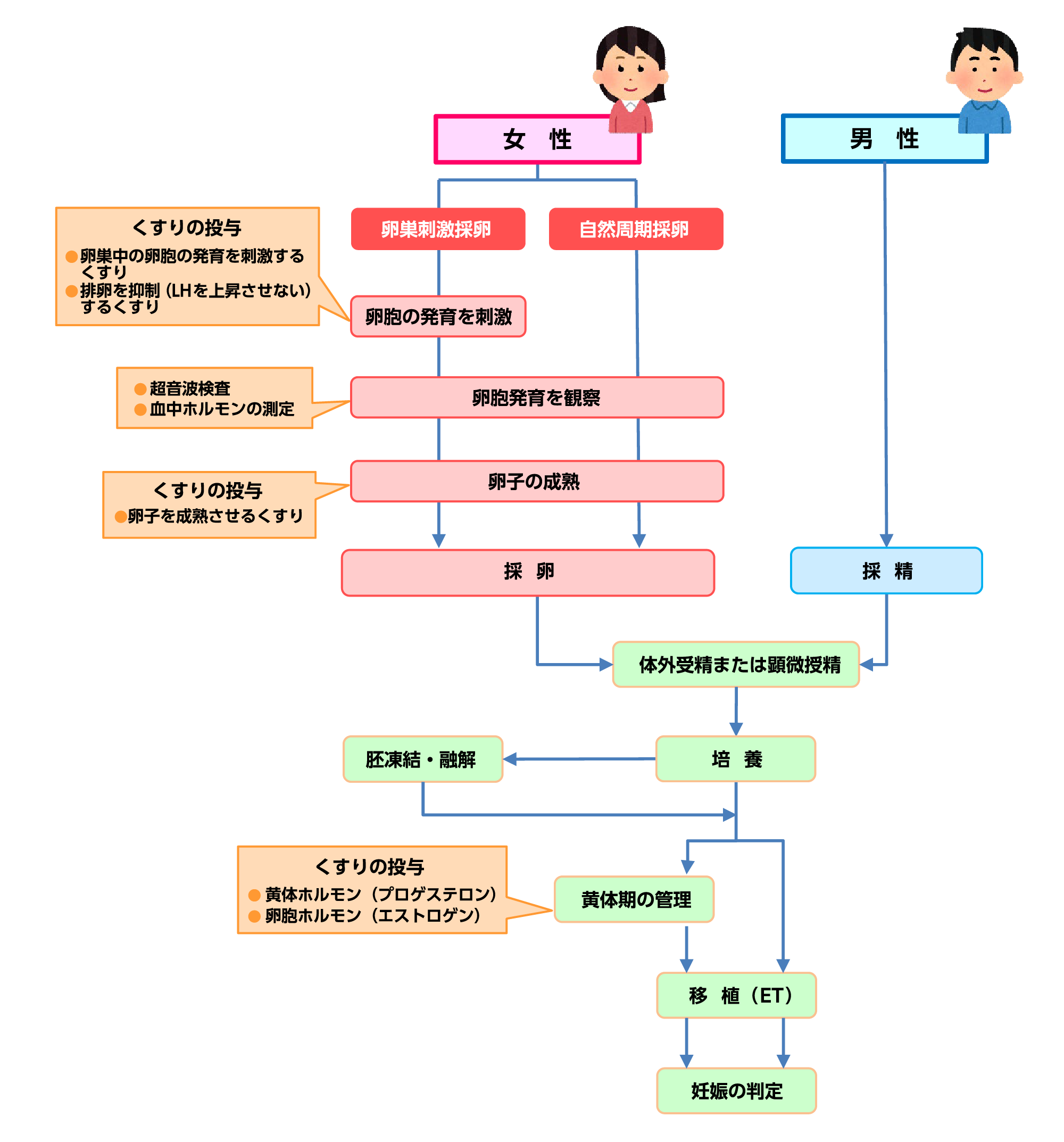
- 卵巣刺激:卵巣を刺激して複数の卵胞を発育させます。
- 採卵:成熟した卵子を体外に採り出します。
- 媒精・培養:卵子と精子を出会わせ(顕微授精の場合は精子を卵子内に細い針で注入して)、受精させ体外で育てます。
- 胚移植:正常な受精をして発育した受精卵の中で、赤ちゃんになる確率の高い胚を選んで原則1個を子宮に戻します。複数の胚ができた場合は凍結保存しておくことで、新鮮胚移植で妊娠できなかった場合でも、次は採卵を省略して移植のみ行うことができます。
当院で行っている顕微授精について
顕微授精
| 内容 | メリット | デメリット | |
|---|---|---|---|
| C-ICSI (conventional ICSI) |
透明帯に針を押しつけて 穴をあける |
卵子の活性化が 起きやすい |
P-ICSIよりも変性率が 高い |
| P-ICSI (piezo ICSI) |
振動で透明帯に穴をあける | 変性が少ない | 卵子の活性化が起こらないことがある |
| M-ICSI (modified ICSI) |
C-ICSIに手を加えて卵子の活性化を促す | C-ICSIよりも胚の発生がよくなることがある | C-ICSIよりも変性率が高い、追加費用がかかる |
3種類の顕微授精の違いについては、WEB説明会(動画)の「ICSI(顕微授精)の種類と特徴について」にて詳しくご覧いただけます
精子の選別方法
| 内容 | メリット | デメリット | |
|---|---|---|---|
|
PICSI(ヒアルロン酸ICSI) |
ヒアルロン酸に結合した精子でICSIする | 成熟精子をICSIに使用できる | 成績が改善しないこともある |
| ZyMōt | 精子の運動能力を利用した選別法 | DNAの損傷の少ない精子でICSIできる | 精子数が少ない場合は使用できないこともある |
卵子活性化
| 内容 | メリット | デメリット | |
|---|---|---|---|
|
カルシウムイオノフォア |
ICSI後の卵子をカルシウム液に浸ける | 卵子の活性化がおこりやすい | 適応症例の見極めが難しい |
胚移植について
採卵した周期に発育の早い胚があれば、採卵後3日目または5日目で移植を行うことができます。採卵周期では、後述の通り刺激の影響により子宮の内膜が胚の日付よりも早く進んでいるため、着床に最適な状態ではありません。また、特に採卵数の多い場合は、OHSSといった副作用を予防するため、妊娠を避けなければならない状況もあり得ます。採卵後の胚の状態や体調などによって、移植を行うかどうか相談します。
移植しなかった胚は、胚盤胞まで育ててからガラス化(凍結)によって保存します。凍結胚移植については、自然周期(自身の排卵に合わせた)移植とホルモン補充周期(薬で内膜を厚くしてから)移植があります。それぞれのメリット・デメリットを以下に説明します。どちらが合っているかは人によって異なりますので、医師と相談の上決定します。
自然周期移植
長所
- 自然に近い方法なので、より生理的である
- ホルモン補充期間がやや短い
- ホルモン補充周期と比較して妊娠中の合併症(妊娠高血圧症、癒着胎盤)のリスクが低いとの報告がある
短所
- 通院の回数が多い(移植までに4回程度)
- 移植日が都合に合わせて決定できない
- ホルモン値が悪い場合キャンセルとなる可能性がある
ホルモン補充周期移植
長所
- 通院回数が少なくてよい(移植までに最低1回)
- スケジュールの調整がしやすい
短所
- ホルモン補充期間が長い(9週まで)
- まれにホルモン補充周期では着床し難い症例がある
- 自然周期と比較して妊娠中の合併症(妊娠高血圧症、癒着胎盤)のリスクが高くなるとの報告がある
胚盤胞のガラス化保存について
HARTクリニック(広島・東京)では、2003年10月にこの方法を完成させると、この独自性が世界に認められ世界中から多くの医師や胚培養士がこの方法を学びにやってきました。この方法を用いて、現在世界中で胚(受精卵)の保存や、卵子(未受精卵)の保存が行われています(卵子の保存はガラス化法で初めて可能になりました)。
さらに当院では、胚盤胞のすべての細胞を瞬時にガラス化するため、収縮した胚盤胞を180度ではなく、360度の方向から超急速にガラス化するという、他の施設とは異なる、かつ技術と熟練を要する方法でガラス化保存(凍結)を行っております。日本でこの方法を用いている不妊治療施設は、当院を含め3施設のみです。
胚盤胞を治療に用いる利点は、
- 1.すでに胚盤胞になっている受精卵は赤ちゃんになる確立が高い
- 2.着床状態の改善が期待できる
の2点です。
1.は当然ですが、赤ちゃんになる受精卵は胚盤胞になります。胚盤胞にならない卵を移植しても妊娠しません。ただし、ラボ内の環境が最適でなければ良い受精卵は育ちません。東京HARTの胚盤胞到達率は、52~60%です。
2.については、採卵周期は黄体ホルモンが早く上昇するため子宮内膜の日付が約1.8日受精卵より早く進んでいると考えられています。移植日にこのずれがあるため子宮内膜と胚盤胞が対話できずに着床しない患者さんが少なからずいます。胚盤胞をガラス化保存し、採卵周期とは別の周期で子宮内膜を作成(子宮内膜と胚盤胞の日付をずれないように同期させて周期を作成)し、ガラス化保存した胚盤胞を融解移植すれば着床の問題はほとんど解決できるのです。
胚盤胞移植についてもっと知りたい方は以下のリンクも合わせてご覧下さい
体外受精で妊娠するためには
体外受精において、妊娠に必要な要素は2つです。
これら2つの要素がともに満たされないと妊娠し出産することができません。
妊娠という結果が得られなければ、どちらかが満たされていないのです。
- 1.良い卵子であること
- 2.着床に問題がないこと
1. 良い卵子であること
卵子は女性が母親のお腹にいた妊娠20週くらいまでに約700万個作られて(染色体を半分に分ける作業の途中で停止していて、何十年も待っています)、以後いっさい作られません。生まれる時には約100万個に減っています。排卵が始まる思春期には約30万個に減っており、閉経したとき1000個の単位の卵子が残っているのですが、異常卵のため発育しません。卵子は何もしなくても毎日30~40個なくなっており、体外受精の周期に刺激をして複数個採卵しても閉経が早まることはありません。
精子はいつでも精巣の中で作られているので年齢の影響は少ないです。しかし、卵子は作られて何十年も経過したものが育ってくるので異常卵が多くなります。すなわち、卵子の質に最も関係するのは女性の年齢です。もちろん個人差もあり、若くても卵の質が悪い方や高齢でも良好な卵が得られる方がいますが、一般的に35歳を過ぎると卵の質は低下すると言われています。あまり年をとってから母親にならないようになっているのです。その原因は、卵子の老化であり、卵子の中にあるさまざまな装置(エネルギーを作り出すミトコンドリアや染色体を半分に分けたり、受精卵の細胞を増やしたりするもの)が老化するためで、染色体が均等に分かれないと異数性の染色体を持つ受精卵となり赤ちゃんになりません。また、受精卵の発達が遅かったり、グレードが低かったり、胚の発育があらゆる段階で停止したりします。したがって、女性の年齢が上がると妊娠率が下がり流産率が上がります。
卵子の質をより詳しく診断し、より良い胚を選別するためには、受精卵の発達状態をより長くみることが有効です。その段階が胚盤胞なのです。受精卵の遺伝情報が足りなかったり、卵子の持っていたさまざまな装置が正常に働いてなかったりすると胚盤胞にはなりません。分割卵の段階で何回移植しても妊娠しなければ、胚が胚盤胞に到達していない可能性があります。良い卵が良好な胚盤胞になり赤ちゃんになります。
さらに現在では、胚盤胞の一部の細胞を取り出してスクリーニングを行うPGT-A(着床前胚染色体異数性検査)という技術が広く行われており、流産する可能性の少ない胚を移植するということが可能となっています。
妊娠するためには質の良い卵を出さなければなりません。採卵で得られる卵の質は周期によっても異なり、卵巣刺激法(GnRHアゴニスト法、アンタゴニスト法や誘発剤の種類など)や、前周期の処置の仕方でも異なり、受精卵の質は培養環境や凍結保存法によっても違いが出てきます。卵の質が悪くて難しい症例では、その患者様の臨床データとラボデータからなにが治療の失敗の原因か考察し、たとえば誘発剤はあっているか、採卵への引き金はあっているか、卵子の活性化は十分に起こっているかなどを検討し、赤ちゃんになる可能性の高い胚盤胞が得られるように努力しなければなりません。そういう工夫や努力をしないと同じ失敗の繰り返しになります。
2. 着床に問題がないこと
着床についてはさまざまな研究がされていますが、完全には解明されていません。しかし臨床データや経験から個々の患者さんにどういうことが起こっていて妊娠し難いのか推測し、妊娠という結果に導く治療をすることは可能です。
採卵周期の新鮮胚移植では子宮内膜の状態が着床に適さない方が、約半数いると考えられます。一般的に体外受精治療では、採卵周期に最も良好な胚を移植し妊娠を目指します。しかしその成功率は当院のデータや諸外国からの報告から、せいぜい50%程度です。その原因は胚の質以外に着床の問題がおきる方がいるために、それ以上には妊娠率が上がらないのです。
着床は子宮内膜と胚盤胞になった受精卵とが対話して行なわれますが、採卵周期では黄体ホルモンが採卵より早く上がり、子宮内膜と受精卵(胚)の着床時期にずれがおこります(子宮内膜の方が約1.8日先行していると考えられている)。そのため対話がうまく行なわれず、着床できないと考えられます。発育の遅い受精卵は着床がより遅れるため、子宮内膜とのずれがより大きくなりさらに着床しにくくなります。
これを解決するのが、凍結胚盤胞移植です。採卵周期とは異なる周期に子宮内膜を作成し、子宮内膜と受精卵の日付にずれがない周期をつくります。当院では主に自然周期(排卵周期)に融解胚移植を行っていますが、自然周期で着床しない場合、ホルモン補充周期での移植が有効である場合があります。
しかし、上記を行っても着床しない患者さんが一部にいます。それは、もともとの子宮内膜の日付の進みにずれがある場合です。当院のデータでは、子宮内膜の日付に2日以上のずれがある場合、自然妊娠もしませんし、凍結融解胚移植を行っても妊娠しません。子宮内膜の日付を調べて移植日を修正し移植すると成功します。
子宮内膜には、着床期ウィンドウと呼ばれる、胚盤胞が子宮内膜に着床し易い時期があると考えられています。着床期ウィンドウがどの時期に発現するかはほとんどの人で一定していると考えられてきましたが、最近の分子生物学的研究によると反復着床障害患者の4人に1人は着床期のウィンドウがずれていると報告されています。そのような症例には、子宮内膜の状態を個別に調べ対応する必要があると考えられます。その方法の一つが子宮内膜日付診という簡単な検査です。
具体的には卵胞ホルモンを内服し、内膜を厚くし、黄体ホルモンを投与後5日目に子宮内膜の一部を採取し、病理学的に何日目か調べます。内膜採取はチクリと感じるだけで一瞬に簡単に終わることがほとんどです。当院のデータでは、特に30代の反復着床障害の患者さんに有効です。
このように、卵の問題なのか、着床の問題なのか、両方なのかを明らかにし、それを克服できる方法をとらなければ、お金と時間の無駄遣いであり、難しい症例を成功に導くことは出来ません。

