不妊治療(一般不妊治療)
一般不妊治療
一般不妊治療とは、不妊検査(不妊を診断するための検査および不妊治療の効果を確認するための検査を含む)と不妊治療(体外受精及び顕微鏡授精によるものを除く)をいいます。
不妊治療に臨む女性が妊娠するための手段は、3つしかありません。 タイミング療法、人工授精、体外受精です。 検査で見つかった不妊要因に対し治療を行ないつつ、この3つの手段で妊娠を目指します。
一般不妊治療とは、タイミング療法と人工授精を指します。これらでは、精子と卵子が自らの能力に応じ体内で受精するため、赤ちゃんからすると自然妊娠と何らかわりません。一方、体外受精は、体外の培養液内で受精が行なわれるため、完全に人工的な妊娠となります。
妊娠治療の目的は、不妊症の原因を特定することではなく、妊娠・出産に至ることです。 そのため検査は、体に負担がかからず、異常が判明した際に治療法が存在するものに限られています。従って不妊症の原因が特定されないこともしばしばあります。

不妊症
不妊症の定義
不妊症とは、「生殖年齢の男女が妊娠を希望し、ある一定期間、避妊することなく通常の性交を継続的に行っているにもかかわらず妊娠の成立をみない場合」と定義されており、その一定期間については1年というのが一般的です。なお、妊娠のために医学的介入が必要な場合は期間を問いません。「通常の性交を継続的」というと難しいのですが、これは月に一度ではなく、月に数回や、週に数回などを意味しています。

不妊症の原因
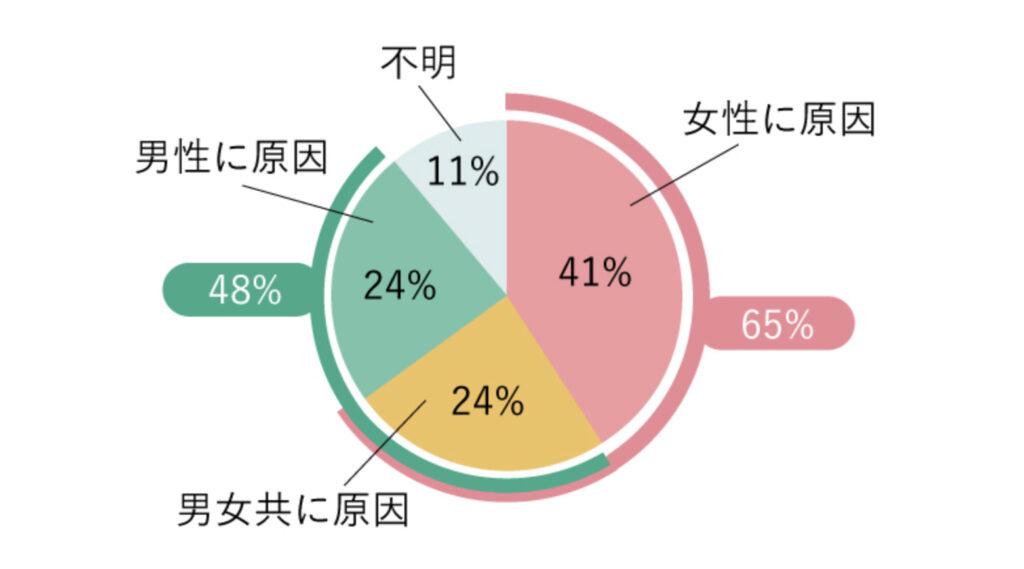
不妊症には、男性に原因がある男性不妊と、女性に原因がある女性不妊があります。妊娠が成立するためには、男女ともに様々なプロセスがありますが、そのどこかに異常が起きることが不妊症の原因です。主に、女性が原因の不妊が1/3、女性と男性が原因の不妊が1/3、男性が原因の不妊が1/3といわれています。
妊娠成立までのプロセスをみると、男性では精巣で造られた精子が精管に移動・貯蔵された後、尿道から射精されます。一方、女性では卵巣で成熟した卵子が排卵された後、卵管に捕捉されて受精し、子宮に移動し着床します。不妊検査では、これらのプロセスのどこに異常があるのかを調べますが、検査をしても原因の特定できない「原因不明不妊症(機能性不妊症)」も10〜20%みられます。不妊症は夫婦の年齢が上がるほど増加することから、加齢(=卵子や精子の老化)が大きな一因と考えられています。
このような方には早めの受診をお勧めします
- ・もっとも妊娠しやすいと言われる20代前半に思うように妊娠しない
- ・30代前半で1年様子を見ても妊娠しない
- ・35歳以上で半年ほど様子を見ても妊娠しない
- ・30歳代後半〜40歳代で妊娠を希望している方
- ・なかなか自分で排卵日予測をするのが難しい
- ・ご夫婦のどちらに原因があるか分からず不安を抱えている
- ・2人目がなかなかできないと感じる時
当院の検査の流れ
適切な治療を受けるためには、検査が必須です。女性は検査項目が多く、ホルモン検査は月経周期に応じて行うために、約1カ月かかりますが、検査スケジュールを守ってきちんと受けましょう。男性の場合は、精液検査が必須です。
STEP.01 問診
不妊の原因はさまざまで原因が特定できない原因不明の不妊も非常に多い状況です。まずはご来院いただいた患者さまのご希望をじっくり聞きながら、今後の治療方針を決めていきます。不妊症に悩まれている方は、問診と聞くとどうしても緊張してしまうかもしれませんが、どうぞお気軽にご相談ください。
STEP.02 ホルモン検査(採血)
妊娠には、さまざまなホルモンが関わっています。これらの分泌量などを調べることで、子宮・卵巣の機能不全や排卵障害などがわかり、最適な治療を進めていくことが可能です。
また、ホルモン検査には月経周期ごとにそれぞれ適した検査と時期があります。
STEP.03 頸管粘液検査
子宮の頸管腺から分泌される粘液を頸管粘液と言います。
卵胞ホルモンの血中濃度の増加に反応して、頸管粘液の分泌量が増加し、性状も変化します。これにより、精子が動きやすくなります。頸管粘液の状態が悪ければ、精子は子宮に侵入できません。一般的には、年齢が高くなると子宮の機能が落ちて、頸管粘液の性状が悪くなります。この場合、排卵にタイミングを合わせても妊娠の可能性は低いといえます。
STEP.04 ヒューナーテスト(性交後検査)
排卵の時期に性交してもらい、通常翌日に子宮頸管の粘液を採取して精子の状態を見ます。侵入した精子は通常3日以上生きています。ヒューナーテストの結果がよいということは、精子や頸管粘液の状態がよく、抗精子抗体を持っていないと言えます。しかし、ある程度の精子が子宮に入っていても、卵管の中まで到達しているかはわかりません。結局、妊娠をすることで、卵管に精子が入り精子の受精能力に問題なかったということが証明できるのです。
STEP.05 卵管疎通性検査(通水検査)
卵管の通過性を診断する検査です。(排卵した卵を拾い上げているかはわかりません。)
子宮から卵管に生理食塩水を送ります。そして、同時に行なう経腟超音波検査で卵管の通過性を確認します。
STEP.06 子宮鏡検査
子宮鏡検査とは、⼦宮の中に細いカメラをいれて、⼦宮の内部を直接観察するものです。 イメージ的には胃カメラと同じです。 超⾳波検査/子宮卵管造影検査などで、⼦宮内部の筋腫やポリープが疑われる場合、原因不明不妊の場合などに⾏います。
STEP.07 精液検査
2日~7日程度禁欲をした後、マスターベーション法で精液を容器に採り、検査します。男性が来院されるか、またはご自宅で採取後、奥様が当院に持参していただいてもかまいません。採取した精子は、できれば37度に保たれた状態で運ぶことが理想です。精子の状態は測定回毎に大幅に変動することが多いため、1回目の精子が不良であった場合は複数回検査が必要となります。
STEP.08 子宮内膜日付診
胚盤胞が子宮内膜に着床しやすい時期の内膜の日付と、実際の内膜の日付のずれを知るための検査です。卵胞ホルモンを内服して内膜を厚くし、黄体ホルモンを投与後5日目に子宮内膜の一部を採取し調べます。麻酔をして痛みを感じずに行う事も可能ですが、ほとんどが麻酔なしですぐに終わります。麻酔を使用したのは1例のみです。
当院の不妊治療
私たちはご相談いただいたご夫婦の状況(年齢、不妊期間、過去の治療歴、ご夫婦の不妊原因や程度など)に合わせて、最適な治療方法をご提案いたします。そのため、不妊治療は必ずしも画一的にステップアップ法を行うべきではなく、治療の流れは患者様お一人お一人で異なります。
一般不妊治療の流れ
不妊治療には、タイミング療法や人工授精などの一般不妊治療と、体外受精や顕微授精といった より高度な生殖補助医療(ART;Assisted reproductive Technology)があります。
不妊症の原因は様々であり、それに応じて治療法も異なりますが、基本的には簡便なものから始めて、妊娠が得られなければより高度な治療にステップアップしていきます。不妊治療の基本的な流れは、①タイミング療法→②人工授精→③体外受精→④顕微授精です。なお、治療法の選択は、不妊原因や年齢などを考慮して個別に判断されます。
タイミング療法
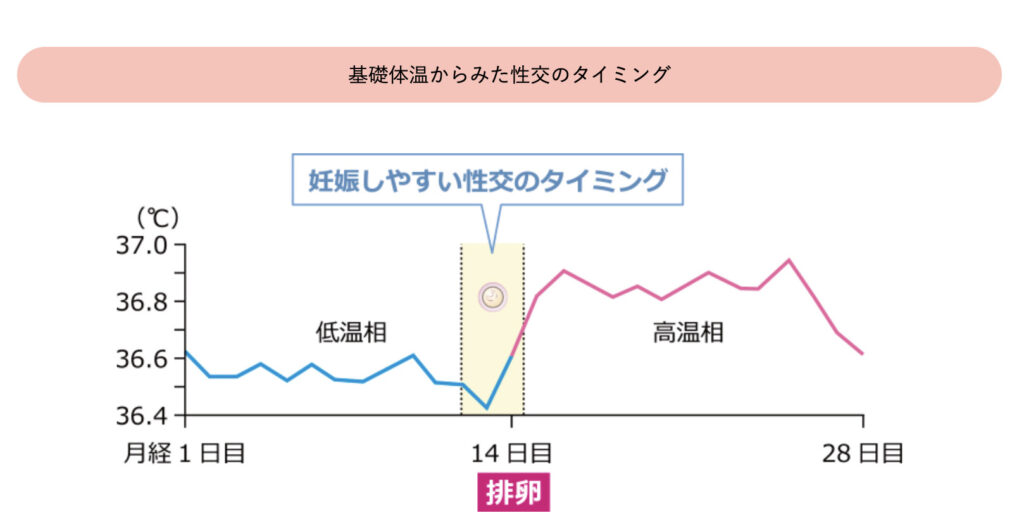
タイミング療法とは、基礎体温や排卵検査薬などを用いて排卵日を予測して、排卵の少し前から排卵直後までの妊娠しやすいタイミングに合わせて性交を行うことで、妊娠の確率を高める方法です。タイミング療法は、少なくとも一方の卵管は閉塞していないこと(子宮卵管造影で確認します)、男性に不妊原因がないことが重要です。また、くすりを用いて卵巣を刺激(排卵誘発といいます)し排卵しやすくさせる場合もあります。
なお、妊娠するのは排卵日5日前から排卵日までの6日間です。もっとも妊娠しやすいのは排卵日前後であり、排卵日から性交が隔たる程、妊娠率が低下すると言われています。
タイミング療法の成功率
タイミング法の成功率ですが、20%前後といわれていますが、一概に○%ということはできません。
不妊でない夫婦は、上述しましたが、自己管理で「そろそろ排卵かな?」という時に、避妊をせず性交を営むだけで、1年以内には妊娠される場合が殆どです。
一方、不妊である夫婦は、専門施設に通院して色々な検査をして、また少しでも妊娠率を上げられるように、内服薬や注射で卵巣を刺激して排卵を誘発した上で、性交を取るべき最適な日を指導されても、なかなか結果に繋がらない場合も多いのも事実です。
医師の指導管理のもと、3周期ほどタイミング法を試みて妊娠できない場合には、人工授精への展開も考慮された上で、担当医と相談することをお勧めします。
タイミング療法で重要なポイント
タイミング療法では基礎体温をきっちり記録することがとても重要です。毎朝、基礎体温を記録することは面倒だ!と思われていらっしゃる女性も多いかもしれません。その必要性に関しては、色々な意見もありますが、コストや痛みを伴うことではありませんし、排卵を予想するために役に立ちますので、なるべく基礎体温をつける習慣を身につけましょう。
自分で排卵日のタイミングを掴むことは なかなか難しいですが、排卵が近づくと頸管粘液という透明で粘性の高い分泌物が増えたり、また胸が張って痛かったり、下腹部に膨満感を感じたり、というような症状がでてきますので、自覚できたらタイミングを試みるように心がけることも大事です。
タイミング療法の注意点
受精能力の高い成熟卵子を用意した上で、予測あるいは設定した排卵日に性行為を行っていただくのがタイミング法になります。このように日時の調整をし、成熟卵子を用意した上で臨むので比較的高い確率で妊娠までつなげるのですが、良好な卵巣刺激法を行っても必ず妊娠につながると断言はできません。
また、一般的に1ヶ月に1回しかない排卵日に、出張や単身赴任などの予定がある中、お二人で都合を調整することも難しくさせる要因ともされています。
そこで、このようにお二人のご都合がなかなか合わない、排卵日に性行為を行うことが難しい方には、精子を凍結保存することで、人工授精することをおすすめしております。
なお、タイミング法は1か月に1回を目安に、6回程度の挑戦を推奨しております。6回目までに妊娠できない場合にはタイミング法による妊娠が難しくなりますので、タイミング法ではない積極的な不妊治療にステップアップされることをおすすめいたします。
タイミング療法の費用
タイミング法の費用は、通院や検査の回数、薬剤処方の有無などが異なるため一概にはいえませんが、一般的には1回約2,000円〜3,000円程度です。
主に検査を行って最適なタイミングを確定する方法であるため、必要最低限の費用であれば診察代と検査代で済みます。
※保険適用となることもあります。
※排卵日を予測する超音波検査を月に複数回受けたり、排卵を促すための排卵誘発剤を処方したりする場合の中には、保険適用外となる部分が出てくる可能性もあり、さらに費用が発生することがあります。
より詳細な費用の内容に関してはこちら
ステップアップを検討する時
前述しましたが、医師の指導管理のもと、3周期ほどタイミング法を試みて妊娠できない場合には、人工授精等の生殖補助医療への展開も考慮された上で、担当医と相談することをお勧めします。

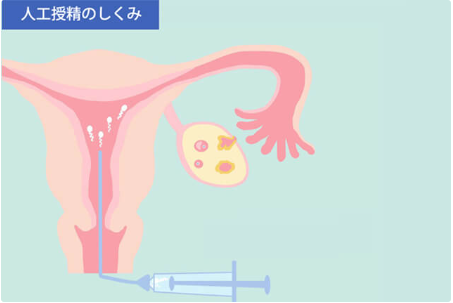
人工授精(AIH)
人工授精という名前だけを聞くと人工的な感じがしますが、タイミング療法との違いは精液が入るところだけでありむしろ自然妊娠に近い方法といえます。タイミング療法の場合は子宮の入り口手前まで精液が入りますが、人工授精の場合、もう少しだけ奥の子宮内へ精液を注入します。精液が子宮内へ入った後は自然妊娠やタイミング療法と全く変わりません。卵管がしっかり通ってなければなりませんし、卵管内で自然の受精が起こらなければ妊娠することは出来ません。よって、赤ちゃんへの影響もなく、副作用もほとんどありません。自然妊娠やタイミング療法に近い治療法と考えてください。
人工授精法とはどんな方法?
性交渉後の腟内の精子は子宮の入口から分泌される頚管粘液を泳いで子宮腔内へ入ります。このとき精子の数がぐっと減ります。さらに子宮腔内から卵管に入り、卵管内の卵と出会います。この時も精子数がぐっと減ります。
最終的には腟内に射精され、数千匹の精子が卵のまわりに到達できるのは数十匹になると言われています。
人工授精の目的は主に卵管に到達できる精子の数を増やすことにあります。
人工授精(AIH)は正確に言えば子宮腔内精子注入法(IUI)と呼ばれます。
人工授精で妊娠する確率
1回の妊娠率は5-10%、累積で20-25%の生児獲得率です。(ゆえに妊娠しないのは人工授精のどこかがおかしいと詮索のしすぎは賢明ではありません)(参考:まったく問題のない20代のカップルが排卵日に向けて性交渉して妊娠する率は30%、原因不明不妊症35歳女性の自然周期タイミング療法での妊娠率は2-5%程度です。不妊症の方の場合、タイミングに比べ、人工授精は約2倍の妊娠率になるとお考えください。)
人工授精が有効な方
基本的に、男性に不妊の要因がある(軽度の乏精子症、精子無力症など)方々に適しています。また、女性が自然妊娠可能であることも適応条件です。また、勃起障害(ED)や腟内射精障害などの性交障害症例も適応となります。なお、配偶者間人工授精(AIH)を行う場合、原則として配偶者の同意が必要になります。費用は保険診療になります。
当日のスケジュールについて
パートナーが採取して2~3時間以内に持参いただきます。検体をお預かりして処理に約60分(メンズルームご使用の場合は約90分)かかります。ご本人と検体の厳格なダブルチェックがあります。処理後、精子の検査結果を報告、超音波検査にひきつづき、子宮内に精子濃縮液を約15秒かけて注入します。当日排卵済みであっても妊娠率には影響しません。特に痛みなどの苦痛はありません。約3分間安静となります。その間に、後述の注射や薬の服用指導、注意事項、次回の外来受診の予約の説明があります。
人工授精の日程の決め方
自然周期や卵巣刺激周期で異なります。超音波検査により卵胞発育の数と大きさ、内膜の厚みを観察します。
また尿のLHホルモン検査(以下LHチェック)を併用することがあります。まれですが血液によるホルモン検査結果を参考にする場合があります。受診される際、ご本人とパートナーの方の向こう2~3日以内のスケジュールをあらかじめ確認しておきましょう。なお排卵日が人工授精の翌日になってもそれなりに効果は期待できます。
人工授精の費用
人工授精の保険適用の費用は5460円となります。 高度生殖補助医療(体外受精) に関しては、やはり決められた範囲内ではありますが、調節卵巣刺激に使用する薬剤、ホルモン検査、超音波検査も保険適用となります。
より詳細な費用の内容に関してはこちら
一般不妊治療を続けても妊娠しない理由
タイミング療法や人工授精を続けても妊娠しない場合はいくつか理由が考えられます。
詳細な説明はこちらより参照ください。

