PGSの結果と流産絨毛検査の結果の比較により、染色体モノソミーは着床しない、トリソミーは着床するが流産に至ることがわかりました。
Embryo selection versus natural selection: how do outcomes of comprehensive chromosome screening of blastocysts compare with the analysis of products of conception from early pregnancy loss (dilation and curettage) among an assisted reproductive technology population?
Jorge Rodriguez-Purataa, et al.
Fertil Steril. Vol.104, No.6, December 2015 p1460–1466.e12
「胚の選択か自然の選択か:体外受精を行う患者に対して、胚盤胞の包括的染色体スクリーニングの結果と妊娠初期流産での手術で得られた組織の解析結果の比較」
要約
目的
着床前遺伝子スクリーニング(preimplantation genetic screening: PGS)の数的染色体異常(numerical chromosomal abnormalities: NCAs)と自然流産手術で得られた絨毛の染色体分析による数的染色体異常を比較する
場所
大学病院に準ずるIVFセンター
方法
IVF治療を受け、少なくとも一つの胚生検後PGSを受けた患者の染色体分析報告と、ART後妊娠したが稽留流産となり、手術処置をした患者の染色体分析報告の数的染色体異常頻度を後方視的に比較した。
結果
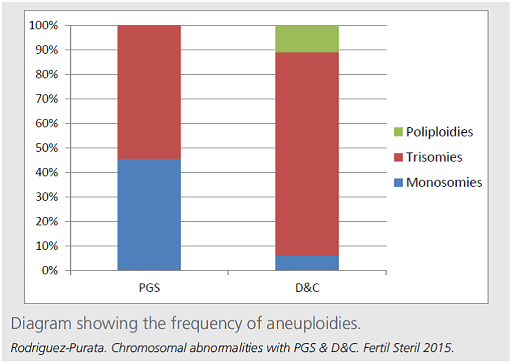
PGS後に1069(trisomy:54.3%, monosomy:45.7%, polyploidy:0%)の染色体異常を認め、 trisomy/ monosomy比は0.82であった。流産手術後に447(trisomy:83%, monosomy:6.3%, polyploidy:10.7%)の染色体異常が認められた。高頻度に認められた染色体異常は両群で同様で、15、16、18、21、22番染色体の異常であった。ART後の流産検体においてmonosomyはほとんどみられなかった(6.3%)。
結論
本研究では、ART後の不妊患者を対象として、PGSと妊娠初期流産双方において最も一般的に同定される染色体異常を解析した。PGSではmonosomyは約50%を占めたが、着床後である流産手術後絨毛検査ではほとんど観察されなかった。以上のことから、monosomyはIVF患者の胚盤胞において、高頻度に認められるが、一般的には着床に寄与しないことが示唆された。monosomy以外に関しては、両群間で認められる染色体異常は変わらなかった。
(院長の注釈;常染色体の大きな異常を持つ胚は胚盤胞になるけれどもほとんど着床しません。生存していくための重要な情報が欠落しているので、内膜が受け入れないというわけではなくて、早く発育を止めてしまうので着床しません。性染色体であるY染色体は欠落していても45XO、ターナー症候群として生存可能です。)
図1;不妊治療を受けている患者さんの体外受精周期の胚盤胞の異数性染色体異常の出現頻度(PGS)と妊娠して流産した時の流産物-絨毛の異数性染色体異常の出現頻度(D&C)です。
トリソミーは染色体が1本多い。モノソミーは1本少ない。ポリプロイディーは倍数体。両者を比較すると胚盤胞では同じ頻度でトリソミーとモノソミーがみられます。一方、流産物の染色体の異数性検査ではモノソミーはほとんど見られません。今回の研究のPGSの検査では染色体の倍数性は検知されていません。
院長の私見
本研究結果より、着床して育つ妊娠は染色体が正常かトリソミーということになります。アメリカでのPGSのデータから患者さんが38歳から40歳だと正常染色体胚盤胞の率は約33%です。すなわち3個に1個が出産可能ということになります。着床に問題がなければ3個戻せば1人生まれるということです。着床や凍結法に問題がなければ、1個戻して、3人に2人は妊娠し(3人に1人は妊娠しない)、1人は流産、1人は出産可能ということになります。
<<図1>>